Ortopedens utfordring
Hovedårsaken til implantasjon av en total hofteprotese er hofteleddsartrose, i 2013 sto det for 79 % av primæroperasjoner i Norge (1). Artrose er en degenerativ tilstand som affiserer leddbrusken. Denne slites med tiden ned og smerte og redusert bevegelighet oppstår. Når konservative tiltak som fysioterapi og smertestillende ikke lenger strekker til, er kirurgisk behandling med innsetting av en total hofteprotese indisert. De konvensjonelle protesene består av to komponenter. En som erstatter proximale deler av femur og en kopp som erstatter leddflaten i acetabulum. Femurkomponenten på disse protesene har en stamme som festes, med eller uten sement, i margkanalen i femur. Derfor må en betydelig del ben, caput og collum femoris, sages av. Acetabulum raspes opp og koppen her festes med eller uten sement. En protese har begrenset levetid før komponentene slites ned og må revideres til en ny protese, optimalt 90 % overlevelse over 20 år. Særlig hos yngre pasienter med artrose har ortopeder vært tilbakeholdne med implantasjon da det er høyst sannsynlig at disse pasientene vil overleve sin protese med resultat i en eller flere revisjoner. Disse blir vanskeligere for hver gang med mindre vitalt benvev å feste særlig femurkomponenten i. Ortopeder har følt stor frustrasjon over bentapet en konvensjonell proteseoperasjon medfører hos yngre. Slik sett er det ønskelig å utsette primæroperasjon av yngre pasienter for å bevare ben, men likevel tilby behandling når plagene blir uakseptable. Dette er ortopedens utfordring.
Tilbakeblikk på hofteproteser
Frem til siste del av 1800-tallet var gjeldende behandling av leddpatologi amputasjon av ekstremiteten eller eksisjon av leddet med påfølgende pseudoartrose. Det var revolusjonerende da Themistocles Glück i 1880-årene utførte artroplastikker med leddproteser av elfenben (2). Utover 1900-tallet skjøt både forsøk og bruk av hofteproteser fart. Brødrene Judet fra Paris laget en protese av akryl på 40-tallet som ble brukt, men materialet viste seg å være svært sårbart for slitasje (3). Thompson tok utgangspunkt i Judet-protesen men laget den i vitallium (kobolt-krom-molybdenum) på 50-tallet. Protesene hadde alle stammer som medførte betydelig benreseksjon som tidligere beskrevet. Metall var slitesterkt og ble raskt populært til fremstilling av proteser. Protesene på denne tiden brukte også store hoder som er mer likt anatomien til den normale caput femoris. McKee tok på 50-tallet i bruk Thompsons protese sammen med en metallkopp skrudd fast i acetabulum. Denne og Rings protese var to tidlige MoM-proteser som skulle vise god overlevelse og slitestyrke. Tidlig i 60-årene ble Sir John Charnleys lavfriksjonsprotese lansert (4). I denne var femurkomponenten av rustfritt stål og koppen av polyetylen (MoP). Liten caputdiameter (22mm) skulle gi mindre friksjon enn de store MoM-protesene og dette illustrerte han i sin hoftesimulator med en McKee-Farrar MoM til sammenligning. Charnleys slitestyrke i simulatoren var overlegen og dette innledet 30 år dominert av MoP.

En ny runde med hip resurfacing
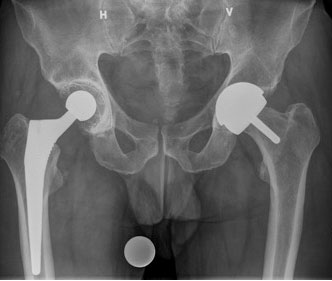
Parallelt med utviklingen av totalproteser med femurstamme var det et ønske om en behandling som begrenset seg til det primært affiserte området, nemlig leddbrusken. En av pionerene på dette området var den norskættede kirurgen Marius Smith-Petersen. På 30-tallet satte han en kopp over den degenererte brusken på caput femoris i et forsøk på å gi denne avlastning til regenerasjon (5). Han forsøkte først med glass og deretter vitallium, men brusktilhelingen var inkomplett og metoden ble forlatt. Andre forsøk med teflon og dobbel-kopp-design førte heller ikke frem. Videre forsøk rettet primært mot leddbrusken inkluderer THARIES (total hip articular replacement with internal eccentric shells) i begynnelsen av 70-årene. Dette var MoP-proteser med en kobolt-krom metallkopp over caput femoris og en større polyetylenkopp i acetabulum. Caputdiameteren var fra 36-54 mm og således stor for tiden. Metoden viste skuffende langtidsresultater med osteolyse, løsning og collumfrakturer og ble forlatt. Wagners MoP-resurfacingproteser på 80-tallet ble møtt med optimisme, men 60 % revisjonsrate ved åtte år gjorde at også disse ble forkastet (6). Den britiske ortopeden McMinn begynte å eksperimentere med MoM-resurfacing på tidlig 90-tallet. Han hadde kommet frem til at skulle konseptet fungere måtte også koppen i acetabulum fremstilles av metall. Kun slik ville tilfredstillende slitestyrke oppnåes med en likevel tynnvegget kopp og han viste til god overlevelse av McKee-Farrars og Rings MoM (kobolt-krom) fra 60-årene. De moderne resurfacingprotesene består av en monoblock acetabulumkomponent som vanligst festes usementert i acetabulum. Denne danner ledd med en caputprotese med en kort stamme som festes, ofte med sement, i collum femoris (se bilde 1). Stor caputdiameter på 38-58 mm sikrer god bevegelighet og begrenser muligheten for dislokasjon. Synovialvæske danner en væskefilm på proteseflatene som lubrikerer og reduserer friksjon, og den korte femurstammen sikrer riktigere biomekanisk overføring av krefter til femur som reduserer risiko for collumfraktur. Sammen med betydelig benbesparende kirurgi ville disse være et utmerket alternativ for den unge og aktive artrosepasient (se bilde 2).
Internasjonal resurfacing
Etter millenniumsskiftet ble de nye MoM-resurfacingprotesene introdusert på markedet som «the sport hip» for yngre og krevende pasienter som trenger stabilitet, godt bevegelsesutslag med et samtidig ønske om å spare ben for senere revisjoner. Plutselig skulle alle produsentene av ortopediske implantater produsere sin utgave. Markedsføring i ukeblader og på internett serverte den nye teknologien direkte til pasientene, såkalt «direct patient marketing», og etterspørselen økte kraftig. Ortopeder ble oppsøkt av pasienter som anså seg som kandidat for den moderne protesen og de var villige til å reise langt for å opereres. Spesielt i land med utbredt privat virksomhet skjøt bruken av resurfacing i været. I England og Wales økte bruken av MoM fra 7,5 % i 2003 til 31,1 % av alle primærproteser i 2007 og resurfacing utgjorde 10,8 % av primærproteser i 2006 (7). I Australia var 8,8 % av primærproteser i 2005 resurfacing (8). I Norge tok aldri MoM eller resurfacing av i den grad vi kan se fra England og Australia, og Norske ortopeder var også mer tilbakeholdne til å ta i bruk den nye og nokså uprøvede teknologien. I 2006 ble det her til lands brukt resurfacing ved <1 % av primæroperasjoner mot ca 1,5-2 % i 2008 og 2009 (1).
Evidensbasert resurfacing?
Da de første MoM-resurfacing kom på markedet var det kun et titalls observasjonsstudier som kunne dokumentere effekten av protesene in vivo. De fleste var kun med en kirurg med mindre materiale og gjennomsnittlig observasjonstid under fem år. Flere av forfatterne var økonomisk involvert hos proteseprodusentene. Det forelå ingen randomiserte kontrollerte studier som sammenlignet resurfacing med konvensjonelle MoP-proteser. McMinn et al (9) publiserte resultatene fra fire ulike protesedesign der den nyeste hybride (kun sementert femurkomponent) McMinn-protesen viste 0 % aseptiske revisjoner over 8,3 (1-19) mnd. De andre designene i studien viste opptil 8,6 % aseptisk revisjonsrate over 50 mnd. og ble forkastet. Schmalzried et al (10) fant også gode tidlige resultater med kun én revisjon blant 21 proteser over 16 mnd., der fiksasjonen allerede peroperativt ble vurdert som tvilsom. Ortopeder verden over ventet i spenning på uavhengige resultater og i mellomtiden ble protese på protese implantert i stor stil. Uavhengige korttidsresultater var generelt sett svært lovende. Vail et al (11) fant signifikant bedre aktivitetsnivå og bevegelsesutslag med resurfacing over tre år sammenlignet med en standard totalprotese og færre komplikasjoner. Revisjonsraten var 3,5 % i resurfacinggruppen mot 4,3 % blant standardproteser. Proteseregisteret i Australia registrerte suveren overlevelse på 99,1 % over tre år (12). En kjent komplikasjon fra tidligere generasjoner resurfacing var collumfrakturer. Dette gjorde seg initielt også gjeldende ved de nye protesene, men med strengere krav til pasientseleksjon og bentetthet i proximale femur sank denne forekomsten betraktelig. I 2008 ble flere midt-term resultater publisert og viste fremdeles god proteseoverlevelse på rundt 97 % ved fem til åtte år (13, 14). Resurfacing hadde tatt verden med storm og det var svært høye forventninger til langtidsresultatene.
Motstridende moter
MoM tapte som nevnt innledningsvis kampen om markedet mot MoP på 70-tallet. Charnleys MoP-protese skulle tilby lav friksjon og lite slitasje. Noe slitasje skulle det likevel vise seg å være mellom to bevegelige flater og polyetylenpartiklene som ble frigjort fra koppen bidro til osteolyse og løsning av en rekke proteser. Denne svært uheldige opplevelsen med MoP bidrog til at da diskusjonen om leddflater igjen meldte seg på 90-tallet, vendte et mindretall blikket mot «hard-on-hard» artikulasjoner fremfor den modifiserte plasten, highly crosslinked polyetylen. De fleste fortsatte med MoP fremfor å ta del i gjenoppstandelsen av forkastede materialer, men da resulatene fra de nye MoM-protesene forelå snudde vinden. Størrelsen på protesehodet (caputdiameteren) var betydelig større på MoM-protesene. MoP brukte hovedsakelig 22-28 mm i tråd med tanken om desto mindre overflate desto mindre med friksjon, men MoM innførte caputdiameter fra 38-58 mm. Friksjonsproblemet ville løses med en smal spalte i artikulasjonen der synovialvæske kunne samles og danne en væskefilm på flatene som smurte leddet. Med store hoder ville den naturlige biomekanikken bli bevart som gav mulighet for bedre bevegelsesutslag og redusert forekomst av impingement og dislokasjoner som hadde vært et problem med MoP med mindre størrelse. Fokuset på bløtdeler i ortopedien økte rundt tusenårsskiftet og bruken av minimalt invasiv muskelbesparende kirurgi (MIS) for standardproteser økte. Totale hofteproteser kunne nå implanteres gjennom et hudsnitt på 10 cm. Dette var i kontrast til resurfacing som krevde store tilganger for å blottlegge caput femoris og sikre presis posisjonering av femurkomponenten. Paradoksalt nok bevarte resurfacingpasienter god muskelfunksjon på tross av den store bløtdelsfrileggingen. Som et resultat av den bløtdelsbesparende trend ble det utviklet en MIS-tilgang for resurfacing (15).

Nedgang av hip resurfacing
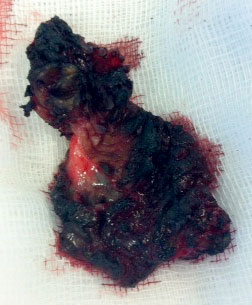
Hypersensitivitetsreaksjoner mot metallpartikler som kobolt og krom ved MoM var kjent fra 70-tallet. Det var beskrevet tilfeller med osteolyse og løsning av protesen som følge av reaksjonen. Væskefilmen i de moderne MoM-artikulasjonene skulle hindre slitasje i denne grad. Likevel kom det rapporter om pasienter der det ved revisjon av moderne MoM-resurfacing ble funnet cystiske strukturer og nekrotisk ben- og bløtvev leddnært (16). Noen pasienter hadde vist økte blodverdier av kobolt og krom etter resurfacing og særlig motstanderne av MoM spekulerte i langtidseffekter av dette som for eksempel karsinogenese. De moderne MoM besto alle av kobolt-krom-legeringer og graden av overførbarhet av komplikasjoner hos en type til de andre på markedet var et sentralt spørsmål. Nasjonale proteseregistre spilte en viktig rolle i å fange opp proteser med høy revisjonsrate. I Norge ble et hofteproteseregister etablert allerede i 1987 som følge av proteseproblematikk på 80-tallet. Australia etablerte et proteseregister i 1999 og først i 2003 kom et register for England og Wales. Med hjelp av proteseregistrene oppdaget man fra 2007 høye revisjonsrater av flere MoM-proteser og mange av disse ble tatt av markedet. Eksempelsvis Zimmers Durom-kopp som ble trukket tilbake i 2008 og resurfacingsystemet ASR fra DePuy i 2010 som hadde vist en revisjonsrate på hele 10 % over fem år (17). Som følge av dette kom advarsler om visse MoM-proteser og retningslinjer for pasientseleksjon og oppfølgning fra helsemyndiheter i land der MoM var utbredt. Bløtdelsreaksjoner mot metallpartikler av kobolt og krom med påfølgende nekrose med smerter og løsning utgjorde en betydelig del av revisjonsårsakene (se bilde 3). Reaksjonene ble kalt pseudotumores på grunn av deres cystiske natur, men også andre benevnelser som metallose, ARMeD (adverse reaction to metal debris), ALTR (adverse local tissue reactions) og ALVAL (aseptic lymphocytic vasculitis- associated lesions) ble brukt for å beskrive forandringene som var mer diffust utbredt rundt protesen (se bilde 4). Først trodde man dette kun affiserte et mindretall symptomatiske pasienter og det ble rapportert om forekomster på beskjedne 0,3 % (18). Kvinnelig kjønn og liten caputdiameter gav høyere risiko for metallreaksjon og igjen understreket MoM-produsentene at dette kun illustrerte viktigheten av grundig pasientseleksjon. Så kom artikler som beskrev store mengder pseudotumores, både hos symptomatiske og asymptomatiske pasienter, og forekomster på opptil 36,3 % av alle pasienter med MoM-resurfacing er beskrevet (19). Det store vendepunktet for MoM var da Smith et al (20) viste en total revisjonsrate på 6,2 % over fem år med tall fra proteseregisteret i England og Wales. Dette var uakseptabelt høyt i forhold til standard proteser som lå i sjiktet 1,5-2 % over fem år. Offisielle advarsler mot implantasjon av MoM fulgte og bruken falt drastisk. Birmingham Hip Resurfacing (BHR) fra Smith and Nephew, som også er den mest brukte resurfacingprotese i Norge, utgjorde den siste skanse. Kort- og mellomresultatene fra disse var noe mer lovende, men også her kom det rapporter om komplikasjoner. I 2014 ble det publisert 10-års overlevelse av BHR på 91 % og pseudotumores hos 6,9 % av menn og 8,8 % av kvinner (21).
Metall-mot-metall i dag
MoM-proteser settes fremdeles inn i dag, men i sv&
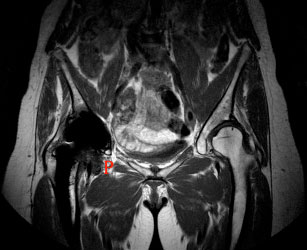
elig;rt redusert omfang. I England og Wales utgjorde MoM-proteser 11,9 % av brukte proteser og resurfacing ble kun implantert ved 1,1 % av primæroperasjoner i 2013 (7). I Australia var andelen resurfacing 1,3 % (22) det samme året og i Norge var kun 16 av nærmere 8000 primæroperasjoner resurfacingprosedyrer (1). Den høye revisjonsraten som ble presentert med de langsiktige resultatene gjør at standard MoP-proteser igjen foretrekkes. Med flere millioner implanterte proteser med highly crosslinked polyetylen er det ikke rapportert noe negativt og det er vist svært gode langsiktige resultater med dette (23). I Norge var ortopeder heldigvis tilbakeholdne med bruken av MoM-resurfacing. Det ble ventet til mellomresultatene forelå før implantasjonene begynte og dette stoppet tidlig da alarmrapportene kom. Totalt har i overkant av 500 pasienter gjennomgått resurfacing her til lands. Den store utfordringen i dag ligger i oppfølgning og overvåkning av pasienter med MoM in vivo. Det er vist at kobolt- og kromnivået i blod korrelerer med forekomst av pseudotumores og jevnlig undersøkelse av blodverdier er et viktig ledd i oppfølgningen. Moderne bildediagnostikk som reduserer metallstøy fra protesene (MR-MARS) og ultralyd er også anvendt til å avdekke pseudotumores hos asymptomatiske pasienter eller følge utviklingen av pseudotumores hos disse (se bilde 5). Symptomatiske pasienter bør revideres, men det skal understrekes at mange pasienter som har fått resurfacingproteser er veldig fornøyd med et høyt aktivitetsnivå og fravær av komplikasjoner eller asymptomatiske pseudotumores. Disse er sjelden motivert for revisjon, men bør følges årlig for å oppdage eventuelle komplikasjoner tidlig og behandle disse adekvat. Hva materialet i artikulasjonen til fremtidige hofteproteser angår har keramikk-mot-keramikk (CoC) vist seg som et godt «hard-on-hard» alternativ, men komplikasjoner med keramikkfraktur og vanskeligheten med å revidere CoC til andre «hard-on-soft» artikulasjoner gjør at et nokså samlet ortopedisk fellesskap atter en gang ser mot MoP med highly crosslinked polyetylen. MoM har på tross av ny teknologi både innen medisin og ingeniørkunst vist seg lite egnet in vivo og bør forbeholdes NSB.
Referanser
- NRL. Årsrapport. Norsk Register for Leddproteser. 2014.
- Hernigou P. Earliest times before hip arthroplasty: from John Rhea Barton to Themistocles Gluck. International orthopaedics. 2013;37(11):2313-8.
- Gomez PF, Morcuende JA. Early Attempts At Hip Arthroplasty —1700s To 1950s. Iowa Orthopaedic Journal. 2005;25:25-9.
- Knight SR, Aujla R, Biswas SP. Total Hip Arthroplasty – over 100 years of operative history. Orthopedic Reviews. 2011;3.
- Le Duff MJ, Amstutz HC. Background of metal-on-metal resurfacing. Proceedings of the Institution of Mechanical Engineers, Part H: Journal of Engineering in Medicine. 2006;220(2):85-94.
- Cutts S, Carter PB. Hip resurfacing: a technology reborn. Postgraduate medical journal. 2006;82(974):802-5.
- NJR. 11th Annual Report 2014. National Joint Registry of England and Wales. 2014.
- AOANJRR. Annual Report. Australian Orthopaedic Association National Joint Replacement Registry. 2008.
- McMinn DJW, Treacy R, Lin K, Pynsent PB. Metal on Metal Surface Replacement of the Hip; Experience of the McMinn Prosthesis. Clinical orthopaedics and related research. 1996.
- Schmalzried TP, Fowble VA, Ure KJ, Amstutz HC. Metal on Metal Surface Replacement of the Hip; Technique, Fixation and Early Results. Clinical orthopaedics and related research. 1996.
- Vail TP, Mina CA, Yergler JD, Pietrobon R. Metal-on-metal hip resurfacing compares favorably with THA at 2 years followup. Clinical orthopaedics and related research. 2006;453:123-31.
- Buergi ML, Walter WL. Hip resurfacing arthroplasty: the Australian experience. The Journal of arthroplasty. 2007;22(7 Suppl 3):61-5.
- Heilpern GNA, Shah NN, Fordyce MJF. Birmingham Hip Resurfacing Arthroplasty; A Series of 110 Consecutive Hips With A Minimum Five-Year Clinical and Radiological Follow-Up. The Journal of Bone and Joint Surgery. 2008.
- McBryde CW, Revell MP, Thomas AM, Treacy RB, Pynsent PB. The influence of surgical approach on outcome in Birmingham hip resurfacing. Clinical orthopaedics and related research. 2008;466(4):920-6.
- McMinn DJW, Daniel J, Pynsent PB, Pradhan C. Mini-incision Resurfacing Arthroplasty of Hip through the Posterior Approach. Clinical orthopaedics and related research. 2005;441(&NA;):91-8.
- Boardman DR, Middleton FR, Kavanagh TG. Case Report; A Benign Psoas Mass Following Metal-on-Metal resurfacing of the Hip. The Journal of Bone and Joint Surgery. 2006.
- de Steiger RN, Hang JR, Miller LN, Graves SE, Davidson DC. Five-year results of the ASR XL Acetabular System and the ASR Hip Resurfacing System: an analysis from the Australian Orthopaedic Association National Joint Replacement Registry. The Journal of bone and joint surgery American volume. 2011;93(24):2287-93.
- Engh CA, Ho H, Engh CA, Hamilton WG, Fricka KB. Metal-on-Metal Total Hip Arthroplasty Adverse Local Tissue Reaction. Seminars in Arthroplasty. 2010;21(1):19-23.
- van der Weegen W, Sijbesma T, Hoekstra HJ, Brakel K, Pilot P, Nelissen RG. Treatment of pseudotumors after metal-on-metal hip resurfacing based on magnetic resonance imaging, metal ion levels and symptoms. The Journal of arthroplasty. 2014;29(2):416-21.
- Smith AJ, Dieppe P, Vernon K, Porter M, Blom AW. Failure rates of stemmed metal-on-metal hip replacements: analysis of data from the National Joint Registry of England and Wales. The Lancet. 2012;379(9822):1199-204.
- Reito A, Puolakka T, Elo P, Pajamaki J, Eskelinen A. Outcome of Birmingham hip resurfacing at ten years: role of routine whole blood metal ion measurements in screening for pseudotumours. International orthopaedics. 2014.
- AOANJRR. Annual Report. Australian Orthopaedic Association National Joint Replacement Registry. 2014.
- Rohrl SM, Nivbrant B, Nilsson KG. No adverse effects of submelt-annealed highly crosslinked polyethylene in cemented cups: an RSA study of 8 patients 10 yaers after surgery. Acta orthopaedica. 2012;83(2):148-52.





